大腸がん
大腸がんとは
文字どおり大腸に生じるがんです。できる場所によって、盲腸がん、上行結腸がん、横行結腸がん、下行結腸がん、S状結腸がん、直腸がん、肛門管がんに分けられます。
大腸がんは、腺腫という良性のポリープががん化して発生するものと、正常な粘膜から直接発生するものとがあります。日本人ではS状結腸と直腸にがんができやすいといわれています。
大腸の粘膜に発生した大腸がんは次第に大腸の壁に深く浸潤し、やがて大腸の壁の外まで拡がって、お腹のなかに散らばったり、リンパ液や血液の流れに乗ってリンパ節や肝臓、肺などに転移したりします。
大腸がんの疫学
日本では、1年間に約15.5万人が大腸がんと診断されています。
30代前半から増加して、高齢になるほど多くなります。
男女ともに増加傾向にあり、ここ10年で急激に増えているがんです。
死亡数は、女性において1位になっています。
- 罹患数:がんにかかった人の数
-
-
男性1位:前立腺がん
2位:大腸がん
3位:胃がん -
女性1位:乳がん
2位:大腸がん
3位:胃がん
-
- 死亡数:亡くなった人の数
-
-
男性1位:肺がん
2位:胃がん
3位:大腸がん -
女性1位:大腸がん
2位:肺がん
3位:膵臓がん
-
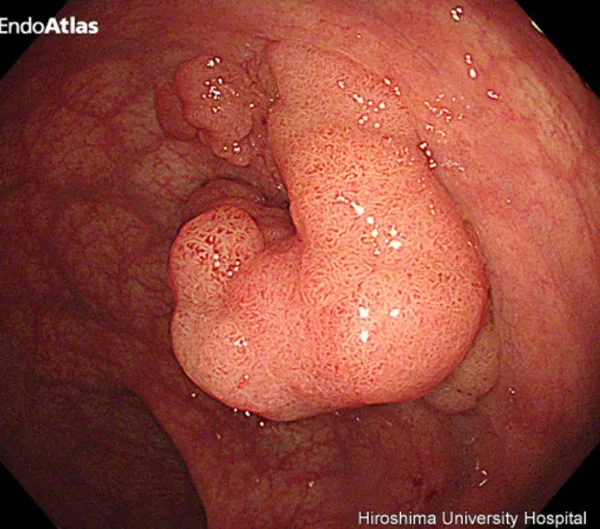
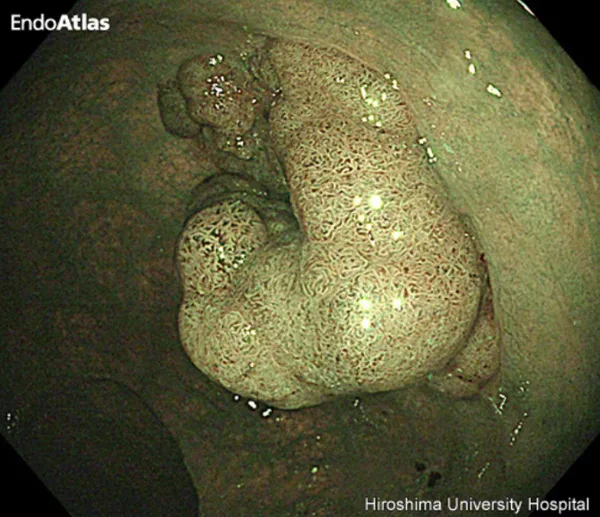
大腸がんの発生と進行
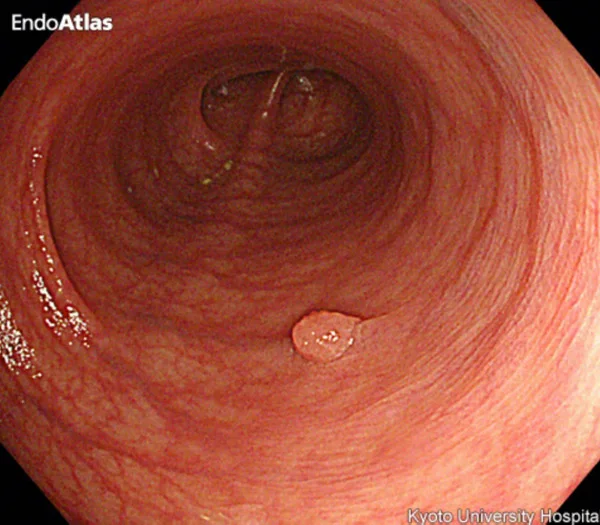
オリンパスHP EndoAtlasより引用
大腸がんは、腺腫という良性のポリープががん化して発生するものと、正常な粘膜から直接発生するものとがありますが、多いのは腺腫から発生してくるパターンです。
腺腫は放置すると徐々に大きくなり、自然に消滅することはありません。
腺腫は大きくなるにしたがって、がん化する頻度が高くなります。腺腫の大きさとがん化率は、下記の通り報告されています。
| 腺腫の大きさ | がん化率 |
|---|---|
| 5mm以下 | 0.4% |
| 5-9mm | 3.4% |
| 10-14mm | 12% |
| 15-19mm | 20.7% |
| 20-24mm | 26.6% |
| 25mm以上 | 32.1% |
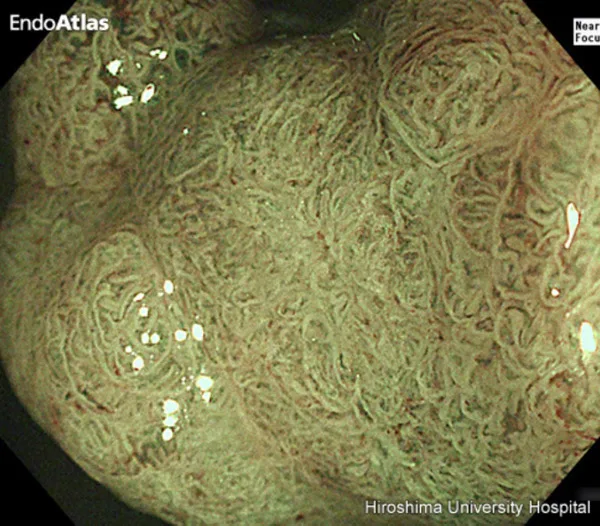
大腸がんの進行
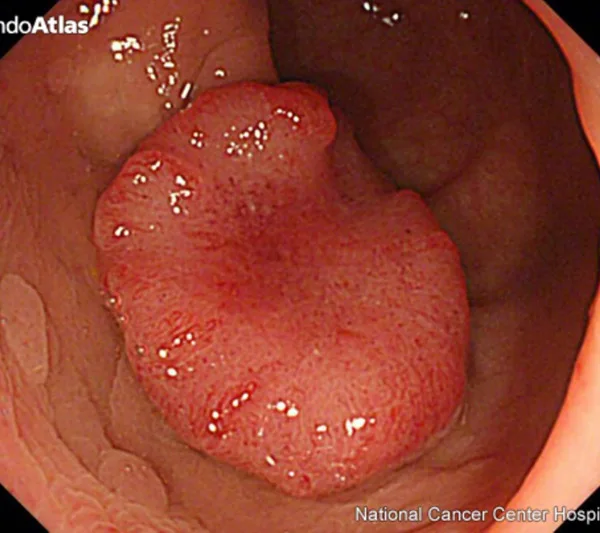
オリンパスHP EndoAtlasより引用
「ステージ」や「早期がん」、「進行がん」という言葉を聞いたことがあるかと思います。
これらはいずれも、がんの進み具合(進行度)を表しています。
がんの進行度は、がんの深さと転移の有無によって決まります。
大腸の壁は5層構造になっていますが、がんが深くまで入り込むほど進行度があがります。
また、転移の有無によって進行度が上がっていきます。
転移はリンパ節や他の臓器(肝臓や肺など)に起こっていきます。
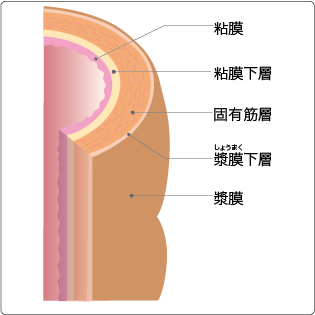
大腸癌研究会編「患者さんのための大腸癌治療ガイドライン 2014年版」(金原出版)より引用
- ステージ0
-

がんが粘膜内にとどまる
- ステージ1
-

がんが筋層にとどまる
- ステージ2
-

がんが筋層を超えて拡がる
- ステージ3
-

リンパ節への転移を認める
- ステージ4
-
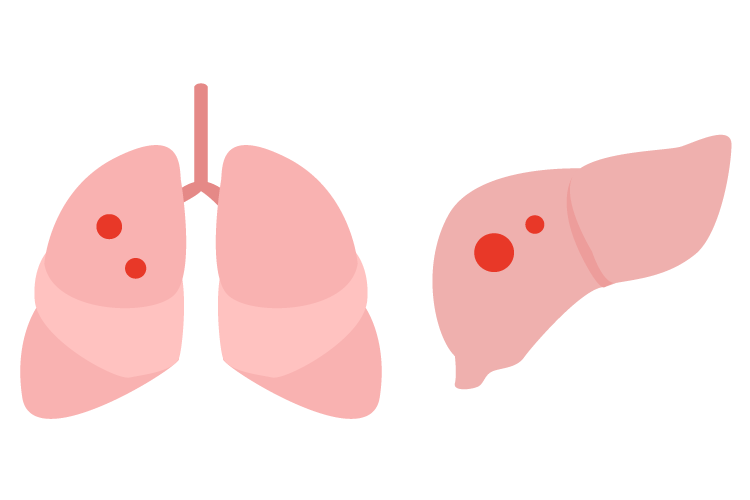
他臓器へ転移する
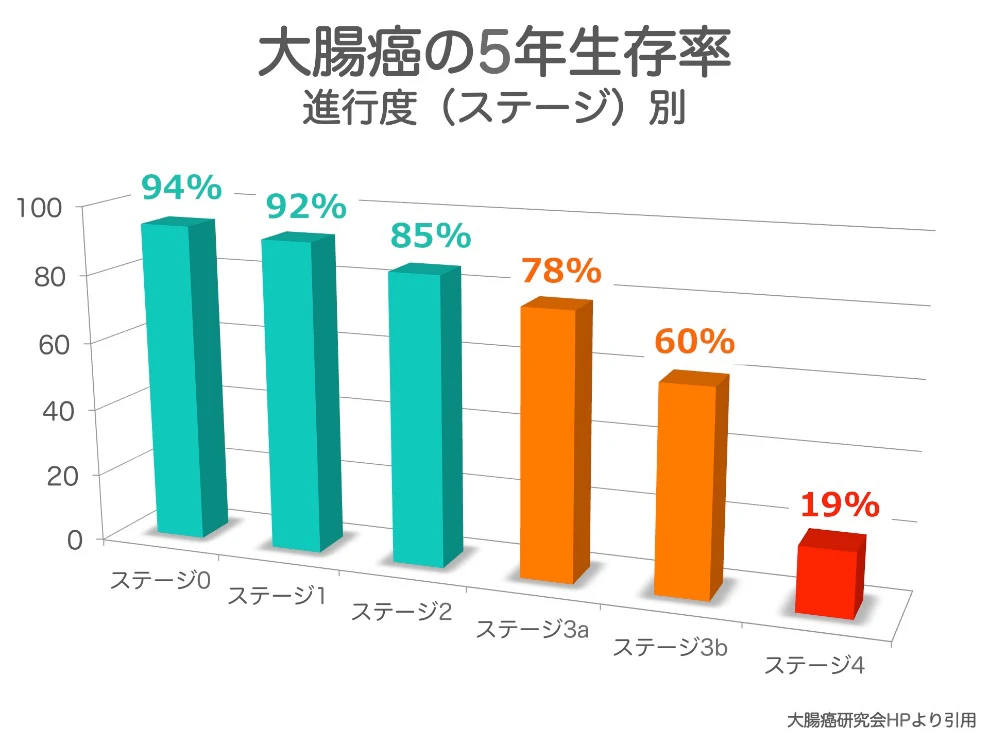
ステージが進むほど、生存率は悪くなっていきますが、早期の段階で治療すれば、完治が望めます。
| ステージ | 0 | 1 | 2 | 3 | 4 |
|---|---|---|---|---|---|
| 5年生存率 | 94% | 92% | 85% | 72% | 19% |
大腸がんの症状
早期がんでは、症状はほとんどありませんが、進行するにつれて以下のような症状が出てきます。
- 腹痛
- 血便(便に血が混じる)
- 下血(肛門から血が出る)
- 下痢
- 便秘
- 便が細い
- 残便感(便が残る感じ)
- 膨満感(おなかが張る感じ)
- 貧血
- 体重減少
など
頻度が高い血便や下血は、痔核など肛門の病気でもみられるため、放っておきがちですが、がんの可能性もあるため、そのままにしておく事はお勧めできません。
大腸がんの早期発見のためには、病院を受診することが大切ですが、大腸カメラをはじめとした検査のみならず、肛門の診察・診断ができる病院が理想的です。
がんが進行すると、慢性的な出血によって貧血になります。
また、がんが大きくなると腸をふさいでしまい、便秘や下痢、おなかが張るなどの症状が出てきます。さらに進行して完全に腸がふさがってしまえば腸閉塞となり、腹痛、嘔吐などの症状が出ます。
進行して転移を来した場合、大腸がんに先立って、肺や肝臓のしこりが発見されることもあります。
大腸がんの原因
大腸がんの発生には、遺伝や環境による影響が大きいと考えられています。
欧米で発生率が高いこと、日本で増え続けていることから、
生活習慣、特に食事の欧米化が原因として重要視されています。
大腸がんの発生を増加させる可能性のあるもの(リスク因子)は以下のとおりです。
- 食事:赤身肉(牛、豚、羊など)、加工肉(ハム、ベーコン、ソーセージなど)、動物性脂肪、食物繊維不足
- 嗜好品:飲酒、喫煙
- 身体的特徴:肥満、高身長
- 身体活動:運動不足
- 遺伝:がんの家族歴、遺伝性疾患(家族性大腸腺腫症、リンチ症候群)
大腸がんの診断
便潜血検査
大腸がん検診で使われている方法です。便に血が混じっているかどうかを調べます。
非常に敏感で、ごく微量の血液も検出することができます。
陽性になれば(血液が混じっていれば)、大腸がんや炎症の可能性がありますので、大腸カメラなどの精密検査が必要になります。
注腸検査
肛門から空気と造影剤を注入してレントゲンで撮影する検査です。がんを診断するために行うというよりも、がんの形や大きさ、位置を確認するのに有用な検査です。
大腸カメラ
肛門からファイバースコープを挿入して、大腸を直接視る検査です。小さな病変や細かい変化までよく見えますので、小さなポリープや早期がんも見つけることができます。
さらに、特殊光による画像強調観察(NBI)や、拡大観察を併用することで、がんか腺腫か?がんであれば内視鏡で治療可能か?等を評価することもできます。
腺腫や早期がんでは症状がないことが多いため、40歳を超えたら1度は大腸カメラを受けた方がいいでしょう。がんの予備軍であるポリープ(腺腫)の有無や数が分かれば、大腸がんになりやすい体質かどうかも分かります。若い時に多くのポリープがみられた場合、定期的に大腸カメラを受けることをお勧めします。
また大腸カメラの大きな利点は、ポリープや早期がんがみられた場合、詳しい検査(生検:組織を採取して調べます)や治療(病変を切除します)ができることです。
病変の種類や大きさにもよっては、その場で治療を行うこともできます。
CT
身体を輪切りにした画像を撮影する検査です。診断するための検査というよりは、がんの状態を評価するための検査です。病変の大きさやリンパ節への転移、他臓器への転移がないかを調べるのに有効です。
また画像処理技術の進歩で、CTを用いて大腸カメラのような画像を得る技術(CTコロノグラフィ)もあります。CTコロノグラフィで病変を認めた場合、後日改めて大腸カメラを行って、詳しい検査や治療を行います。
MRI
磁気の力を利用して臓器や血管を撮影する検査です。解像度が高く、詳細な画像が得られます。診断するための検査というより、がんの状態を評価するための検査です。特にがんの深さや周りの臓器への拡がりを評価するのに有効です。切除が可能か、どこまで切除する必要があるか、などを評価するのに有効です。
PET検査
臓器にかかわらず、体内に存在するがんを見つける検査です。がんに特殊なブドウ糖を取り込ませて検出する検査で、がんであればなんでも検出されます。早期のがんや小さながんでも見つけられるのが特徴です。
しかしPETでは見つからないがんがあったり、炎症にも反応してしまうなど、必ずしも万能ではありません。
大腸がんの治療
大腸がんの治療は進行度(ステージ)によって異なります。
早期がん(ステージ0と1の一部)では内視鏡治療によりほぼ完治することが可能です。
それ以上になると手術が必要となり、治療に要する時間的・社会的・経済的負担も大きくなっていきます。
ステージ3は手術後の抗がん剤治療も必要となります。
ステージ4になると治療の中心は抗がん剤治療となります(転移の状況によっては手術を行います)。
| ステージ | 0 | 1 | 2 | 3 | 4 |
|---|---|---|---|---|---|
| 主な治療 | 内視鏡的治療 | 内視鏡的治療 または 手術 |
手術 ± 化学療法 |
手術 + 化学療法 |
化学療法 ± 手術 |
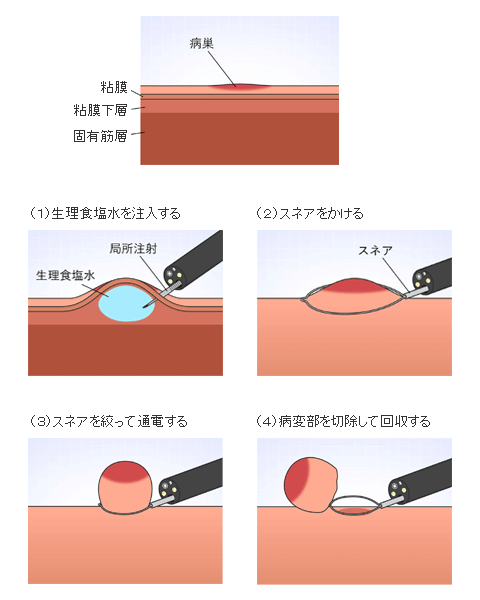
内視鏡的切除
早期がんのうち、がんが粘膜にとどまっていて、リンパ節転移の心配がないものは、内視鏡で治療することが可能です。
小さな病変は粘膜切除術(EMR)という方法で取ります。
大きな場合は、粘膜下層剥離術(ESD)という方法で取ります。
オリンパスおなかの健康より一部抜粋

オリンパスおなかの健康より一部抜粋
手術
がんが粘膜を超えて浸潤している場合は手術が必要になります。
また肝臓など他臓器への転移があっても、全て取り切れる状態であれば手術を行います。
手術では、がんを含む前後10cmほどの大腸とリンパ節、転移があれば転移した部分を全て切除します。
大腸を取ったあとは、腸の断端同士をつないで再建します。
がんの位置が肛門に近く、つなぐことができない場合、人工肛門になります。
手術の方法には以下の3種類があり、がんの状態や進行度によって選択されます。
- ① 開腹手術
- お腹を切ってがんを切除する、従来から行われている方法です。がんを直接見たり触ったりできる利点はありますが、傷が大きくなったり、体への負担が大きくなるというデメリットがあります。
- ② 腹腔鏡下切除
- お腹に何カ所か小さな穴を空け、そこからテレビカメラと鉗子(マジックハンドのような処置具)を入れて手術を行う方法です。傷が小さいため、術後の痛みが少なく、回復も早いといったメリットがあります。
- ③ ロボット支援下手術
- 2018年直腸がんに対して保険適応になった手術です。腹腔鏡同様、お腹に何カ所か穴を空けて手術を行いますが、よりよく見えるテレビカメラと、細かい動きや関節の可動域が大きなロボットを用います。狭くて深い場所の操作性が向上します。
化学療法
いわゆる抗がん剤治療です。次の3種類に大別されます。
- ①他臓器への転移があってがんが取り切れない場合に行われるもの
- ②手術後に再発を抑える目的で行うもの(補助化学療法)
- ③術前にがんの縮小や再発の予防を目的として行うもの(術前化学療法)
大腸がんに対して使える抗がん剤には多くの種類があり、それらを組み合わせて使うことがほとんどです。
飲み薬や点滴といったバリエーションもあり、ステージや治療の目的、患者様の社会的背景などによって使い分けます。
副作用も少なからずありますが、それをコントロールする方法も日々進歩しています。
放射線治療
直腸や肛門管のがんに対して有効とされており、化学療法と組み合わせて行うこともあります。術前にがんの縮小を図り、手術の侵襲を減らす、術後の再発率を下げる、人工肛門を回避できる、といった効果が期待できます。
また、なかにはがんが完全に消滅してしまうケースもあります。
大腸がんの予防
日本人を対象とした研究結果では、がん全般の予防には禁煙、節度のある飲酒、バランスのよい食事、身体活動、適正な体形の維持が効果的といわれています。
大腸がんについては、特に食生活と関連があることが分かっており、動物性の高蛋白・高脂肪の偏った食事を避けること、食物繊維を含む食品を摂取することが効果的です。
がんを完全に予防することはできませんが、がん化する前のポリープや早期がんの段階で発見できれば、完治させることが可能です。
そのためには、定期的に内視鏡を受けること、ポリープがあれば切除しておくことが最も確実な方法のひとつといえるでしょう。